| Главная » Файлы |
| Всего материалов в каталоге: 408 Показано материалов: 11-20 |
Страницы: « 1 2 3 4 ... 40 41 » |
|
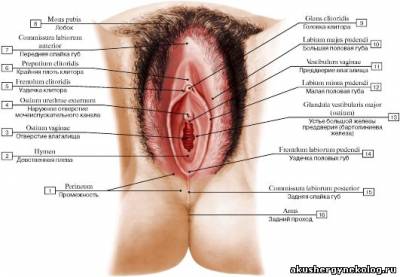
ПОЛОВЫЕ ОРГАНЫ ЖЕНЩИНЫ НАРУЖНЫЕ ПОЛОВЫЕ ОРГАНЫ Органы, расположенные снаружи от полости малого таза и доступные осмотру, относятся к наружным половым органам. Границей между ними и внутренними половыми органами является девственная плева. Лобок (mons pubis, mons veneris) — самый нижний участок передней брюшной стенки, располагающийся над лобковым сочленением, с обильно развитой подкожной жировой клетчаткой, покрытый волосами. У большинства женщин верхняя граница волосяного покрова горизонтальная. Несколько выше границы волосистости располагается изогнутая книзу лобковая борозда. Книзу лобок переходит в большие половые губы. Большие половые губы (labia majora pudendi) — две толстые кожные складки, покрытые волосами, с потовыми и сальными железами. Внутренняя поверхность больших половых губ лишена растительности, нежна, похожа на слизистую оболочку. Пространство между большими половыми губами называется половой щелью (rima pudendi). Кзади большие половые губы сходятся, образуя заднюю спайку (comissura labiorum posterior). В толще больших половых губ располагается жировая клетчатка, богатая венозными сосудами. В глубине больших половых губ сзади находятся большие железы преддверия (бар-толиновы). Малые половые губы (labia minora pudendi) — кожные складки, расположенные кнутри от больших половых губ. Покрывающая их кожа похожа на слизистую оболочку, бледно-розового цвета, часто пигментирована, лишена волосяного покрова и жировой ткани, богата сальными железами, эластической тканью, венозными сосудами и нервными окончаниями. Кзади малые половые губы сливаются с большими половыми губами. Кпереди каждая малая половая губа делится на 2 ножки. Верхняя пара ножек обеих губ, соединяясь над клитором, образует крайнюю плоть (preputium clitoridis); нижняя пара, соединяясь под клитором, образует его уздечку (frenulum clitoridis). Клитор (clitoris) — непарный орган, аналог мужского полового члена, образуется двумя пещеристыми телами, расположенными на нисходящих ветвях лобковых костей и покрытых m. ischiocavernosus. Под симфизом ножки клитора сливаются, образуя тело клитора (corpus clitoridis) с хорошо выраженной головкой (glans clitoridis). Клитор окружен белочной оболочкой, состоит из кавернозной ткани. Кожный покров его очень богат нервами и нервными окончаниями (тельца Мейсснера, Фатера—Пачини, колбы Краузе). Ниже клитора по средней линии расположено наружное отверстие мочеиспускательного канала (orificium urethrae externum), длина которого составляет 3—4 см. Ниже наружного отверстия уретры расположено входное отверстие во влагалище (ostium vaginae). Девственная плева (hymen) представляет собой соединительнотканную перепонку, покрытую снаружи и изнутри многослойным плоским эпителием. В ее толще проходят эластические волокна, мышечные пучки. Форма ее самая разнообразная: кольцевидная (hymen annularis), полулунная (hyirien semilunaris), лопастная (hymen fimbriatus), решетчатая (hymen cribrosus). Надрывается плева (но не всегда) при первом половом сношении, а разрушается в родах. На ее месте остаются неправильной формы образования, похожие на сосочки,— carunculae hymenales.
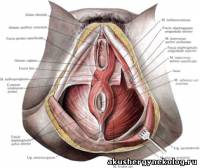
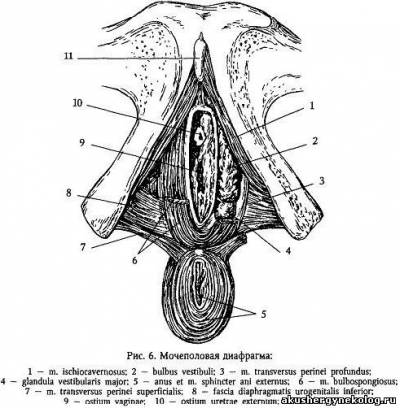
Глава 3. Клиническая анатомия женских половых органов Преддверие влагалища (vestibulum vaginae) спереди ограничено клитором, с боков — внутренней поверхностью малых половых губ, сзади — задней спайкой и находящейся между ней и плевой ладьевидной ямкой (fossa navicularis). В преддверии влагалища располагаются венозные сплетения — луковицы преддверия (bulbi vestibuli). В преддверие влагалища открываются мочеиспускательный канал, парауретральные ходы, выводные протоки больших желез преддверия. В центре расположен вход во влагалище, окруженный девственной плевой. |
|
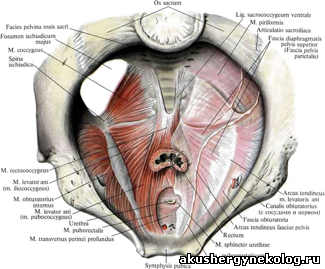
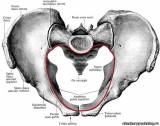
Различают два отдела таза: большой таз и малый таз. Границей между ними является плоскость входа в малый таз. Большой таз ограничен с боков крыльями подвздошных костей, сзади — последним поясничным позвонком. Спереди он не имеет костных стенок. Наибольшее значение в акушерстве имеет малый таз. Через малый таз происходит рождение плода. Не существует простых способов измерения малого таза. В то же время размеры большого таза определить легко, и на их основании можно судить о форме и размерах малого таза. Малый таз представляет собой костную часть родового канала. Форма и размеры малого таза имеют очень большое значение в течении родов и определении тактики их ведения. При резких степенях сужения таза и его деформациях роды через естественные родовые пути становятся невозможными, и женщину родоразрешают путем операции кесарева сечения. Заднюю стенку малого таза составляют крестец и копчик, боковые — седалищные кости, переднюю — лобковые кости с лобковым симфизом. Верхняя часть таза представляет собой сплошное костное кольцо. В средней и нижней третях стенки малого таза не сплошные. В боковых отделах имеются большое и малое седалищные отверстия (foramen ischiadicum majus et minus), ограниченные соответственно большой и малой седалищными вырезками (incisura ischiadica major et minor) и связками (lig. sacrotuberale, lig. sacrospinale). Ветви лобковой и седалищной костей, сливаясь, окружают запирательное отверстие (foramen obturatorium), имеющее форму треугольника с округленными углами. В малом тазе различают вход, полость и выход. В полости малого таза выделяют широкую и узкую части. В соответствии с этим в малом тазе различают четыре классические плоскости (рис. 1). Плоскость входа в малый таз спереди ограничена верхним краем симфиза и верхневнутренним краем лобковых костей, с боков — дугообразными линиями подвздошных костей и сзади — крестцовым мысом. Эта плоскость имеет форму поперечно расположенного овала (или почкообразную). В ней различают три размера (рис. 2): прямой, поперечный и 2 косых (правый и левый). П р я м о й р а з м е р представляет собой расстояние от верхневнутреннего края симфиза до крестцового мыса. Этот размер носит название истинной или акушерской конъюгаты (conjugata vera) и равен 11 см. В плоскости входа в малый таз различают еще анатомическую конъюгату (conjugata anato-mica) — расстояние между верхним краем симфиза и крестцовым мысом. Величина анатомической конъ-югаты равна 11,5 см. П о-п е р е ч н ы й размер — расстояние между наиболее отдаленными участками дугообразных линий. Он составляет 13,0—13,5 см. К ос ы е р а з м е р ы плоскости входа в малый таз представляют собой расстояние между крестцово-подвздошным сочленением одной стороны и подвздошно-лобковым возвышением противоположной стороны. Правый косой размер определяется от правого крестцово-под-вздошного сочленения, левый — от левого. Эти размеры колеблются от 12,0 до 12,5 см.
|
|
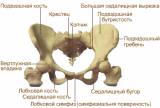
Костный таз имеет большое значение в акушерстве. Он образует родовой канал, по которому происходит продвижение плода. Неблагоприятные условия внутриутробного развития, заболевания, перенесенные в детском возрасте и в период полового созревания, могут привести к нарушению строения и развития таза. Таз может быть деформирован в результате травм, опухолей, различных экзостозов. Отличия в строении женского и мужского таза начинают проявляться в период полового созревания и становятся выраженными в зрелом возрасте. Кости женского таза более тонкие, гладкие и менее массивные, чем кости мужского таза. Плоскость входа в малый таз у женщин имеет поперечно-овальную форму, в то время как у мужчин имеет форму карточного сердца (вследствие сильного выступания мыса). В анатомическом отношении женский таз ниже, шире и больше в объеме. Лобковый симфиз в женском тазе короче мужского. Крестец у женщин шире, крестцовая впадина умеренно вогнута. Полость малого таза у женщин по очертаниям приближается к цилиндру, а у мужчин воронкообразно сужается книзу. Лобковый угол шире (90—100°), чем у мужчин (70—75°). Копчик выдается кпереди меньше, чем в мужском тазе. Седалищные кости в женском тазе параллельны друг другу, а в мужском сходятся. Все перечисленные особенности имеют очень большое значение в процессе родового акта. Таз взрослой женщины состоит из 4 костей: двух тазовых, одной крестцовой и одной копчиковой, прочно соединенных друг с другом. Тазовая кость, или безымянная (os coxae, os innominatum), состоит до 16— 18 лет из 3 костей, соединенных хрящами в области вертлужной впадины (acetabulum): подвздошной (os ileum), седалищной (os ischii) и лобковой (os pubis). После наступления полового созревания хрящи срастаются между собой и образуется сплошная костная масса — тазовая кость. На подвздошной кости различают верхний отдел — крыло и нижний — тело. На месте их соединения образуется перегиб, называемый дугообразной или безымянной линией (linea arcuata, innominata). На подвздошной кости следует отметить ряд выступов, имеющих важное значение для акушера. Верхний утолщенный край крыла — подвздошный гребень (crista iliaca) — имеет дугообразную искривленную форму, служит для прикрепления широких мышц живота. Спереди он заканчивается передней верхней подвздошной остью (spina iliaca anterior superior), а сзади — задней верхней подвздошной остью (spina iliaca posterior superior). Эти две ости важны для определения размеров таза. Седалищная кость образует нижнюю и заднюю трети тазовой кости. Она состоит из тела, участвующего в образовании вертлужной впадины, и ветви седалищной кости. Тело седалищной кости с ее ветвью составляет угол, открытый кпереди, в области угла кость образует утолщение — седалищный бугор (tuber ischiadicum). Ветвь направляется кпереди и кверху и соединяется с нижней ветвью лобковой кости. На задней поверхности ветви имеется выступ — седалищная ость (spina ischiadica). На седалищной кости различают две вырезки: большую седалищную вырезку (incisura ischiadica major), расположенную ниже задней верхней подвздошной ости, и малую седалищную вырезку (incisura ischiadica minor). Лобковая, или лонная, кость образует переднюю стенку таза, состоит из тела и двух ветвей — верхней (ramus superior ossis pubis) и нижней (ramus inferior ossis pubis). Тело лобковой кости составляет часть вертлужной впадины. В месте соединения подвздошной кости с лобковой находится подвздошно-лобковое возвышение (eminentia iliopubica). Верхние и нижние ветви лобковых костей спереди соединяются друг с другом посредством хряща, образуя малоподвижное соединение, полусустав (symphysis ossis pubis). Щелевидная полость в этом соединении заполнена жидкостью и увеличивается во время беременности. Нижние ветви лобковых костей образуют угол — лобковую дугу. Вдоль заднего края верхней ветви лобковой кости тянется лобковый гребень (crista pubica), переходящий кзади в linea arcuata подвздошной кости. Крестец (os sacrum) состоит из 5—6 неподвижно соединенных друг с другом позвонков, величина которых уменьшается книзу. Крестец имеет форму усеченного конуса. Основание крестца обращено кверху, верхушка крестца (узкая часть) — книзу. Передняя поверхность крестца имеет вогнутую форму; на ней видны места соединения сросшихся крестцовых позвонков в виде поперечных шероховатых линий. Задняя поверхность крестца выпуклая. По средней линии проходят сросшиеся между собой остистые отростки крестцовых позвонков. Первый крестцовый позвонок, соединенный с V поясничным, имеет выступ — крестцовый мыс (promontorium). Копчик (os coccygis) состоит из 4—5 сросшихся позвонков. Он соединяется с помощью крестцово-копчикового сочленения с крестцом. В соединениях костей таза имеются хрящевые прослойки. |
|
Практические рекомендации по лечению ВИЧ инфекции (университет Джона Хопкинса, США, май 1997 г.) Когда начинать лечение: • острая ВИЧ инфекция: в остром периоде или в течение 6 месячного периода сероконверсии, • хроническая ВИЧ инфекция: при уровне РНК ВИЧ более 10 тыс. копий/мл или числе СД 4 (+) лимфоцитов менее 500 кл/ммЗ. С чего начиннать лечение: 1. Предпочтительная схема (доказана наиболее стойкая и выраженная антивирусная активность у большинства больных) - 2 НИОТ (нуклеозидный ингибитор обратной транскриптазы): 3. и ламивудин; 3. и диданозин; 3. и залцитабин; ламивудин или диданозин со ставудином и какой-нибудь из ингибиторов протеаз (ретиновир, индинавир, нелфинавир). 2. Альтернативная схема (менее эффективна, чем предпочтительная - 2 НИОТ в сочетании с невирапином. Противопоказано: монотерапия любым препаратом, а также 3. со ставудином, диданозин с залцитабином, залцитабин со ставудином. Когда изменять схему лечения: • при неэффективности лечения: уровень РНК ВИЧ более 500 копий/мл через 4-6 мес. от начала лечения. • в случае токсичности или непереносимости лекарственных препаратов. • при появлении новых, более эффективных лекарственных препаратов. Прежняя схема Новая схема (два и более новых препаратов) 2 НИОТ с ингибитором 2 новых НИОТ с новым ингибитором протеаз протеаз (не менять ретинавир на индинавир) 2 новых НИОТ с невирапином Новый НИОТ, новый ингибитор протеаз, невирапин 2 новых ингибитора протеаз и НИОТ 2 НИОТ 2 новых НИОТ с ингибитором протеаз или невирапином. |
|
КЛАССИФИКАЦИЯ ВИЧ ИНФЕКЦИИ Более 500 / мкл - более 29% Al Bl C1 200 - 499 /мкл - 14-28% А2 В2 С2 менее 200/мкл -менее 14% A3 ВЗ СЗ
Клиническая категория А: острая (первичная) ВИЧ инфекция, персистирующая генерализованная лимфоаденопатия, и пациенты без симптомов ВИЧ - инфекции Клиническая категория В: симптомные состояния, встречающиеся при ВИЧ инфицировании, но не состояния, входящие в категории А или С • кандидоз вульвы и влагалища: персистирующий, частый, устойчивый к лечению • кандидоз ротоглотки • дисплазия шейки матки умеренная или тяжелая • общие симптомы: лихорадка более 38,5* или понос, длящиеся более 1 мес • лейкоплакия волосистых частей тела, рта • герпес: два и более эпизода и занимающий более 1 дерматома • идиопатическая тромбоцитопеническая пурпура • листериоз • воспалительные заболевания малого таза, особенно, осложненные тубо-овариальным абсцессом • периферическая нейропатия . Клиническая категория С: состояния, указывающие на СПИД • кандидоз бронхов, трахеи, легких • кандидоз пищевода • инвазивный рак шейки матки • кокцидиоидомикозы распространенные или внелегочные • криптококкоз внелегочный • криптоспоридиоз хронический кишечный (более 1 мес) • цитомегаловирусная инфекция, кроме печени, селезенки или лимфоузлов • цитомегаловирусный ретинит с потерей зрения • энцефалопатия • герпес: хронические язвы (более 1 мес), поражения бронхов,легких, пищевода • гистоплазмозис распространенный или внелегочный • изоспориазис хронический кишечный (более 1 мес) • саркома Капоши • лимфомаБуркитта • лимома имунобластическая • лимфома мозга, первичная • туберкулез любой локализации • пневмоцистная пневмония • пневмония возвратная • прогрессирующая множественная лейкоэнцефалопатия • сальмонеллез возвратный, септицемия • токсоплазмоз мозга • синдром усталости |
|
РЕКОМЕНДАЦИИ ПО ЛЕЧЕНИЮ СИФИЛИСА 1. Первичный и вторичный сифилис Рекомендуемый режим: Бензатин пенициллин G (экстенциллин, ретарпен) 2,4 млн. ед. в / м однократно. При аллергии к пенициллину ( для небеременных ): в течение 2 недель per os • Доксициклин 100 мг 2 раза в сутки • Тетрациклин 500 мг 4 раза в сутки • Эритромицин 500 мг 4 раза в сутки 2. Латентный сифилис Ранний латентный сифилис ( менее 1 года ) - Бензатин пенициллин G 2,4 млн. ед. в/м однократно Поздний латентный сифилис ( более 1 года ) - Бензатин пенициллин G еженедельно трёхкратно в / м по 2,4 млн. ед. до общей дозы 7,2 млн. ед. При аллергии к пенициллину ( для небеременных ): в течение 2 недель при раннем, в течение 4 недель при позднем латентном сифилисе Доксициклин 100 мг 2 раза или Тетрациклин 500 мг 4 раза в сутки. 3. Поздний сифилис Рекомендуемый режим ( без нейроспфнлпса ): Бензатин пенициллин еженедельно трёхкратно в / м по 2,4 млн. ед. до общей дозы 7,2 млн. ед. При аллергии к пенициллину: то же, что для позднего латентного снфплнса. 4. Нейросифилис Рекомендуемый режим: водный раствор кристаллического пенициллина G в дозе 12 - 24 млн.ед. в сутки, вводимый каждые 4 часа в / в по 2 - 4 млн. ед. 10 -14 дней. Альтернативный режим ( для контролируемых пациентов ): прокаин пенициллин в / м ежедневно по 2,4 млн. ед. и пробенецид по 500 мг 4 раза в день per os в течение 10-14 дней. 5. Сифилис при беременности Рекомендуемый режим: лечение всех стадий сифилиса проводится только пенициллином. Отдельные специалисты рекомендуют дополнительное лечение в виде второй инъекции бензатин пенициллина в / м в дозе 2,4 млн. ед. через 1 неделю после первой инъекции. Это особенно важно для жещин, начавших лечение в III триместре, и для тех, у которых во время беременности развился вторичный сифилис. При аллергии к пенициллину беременные должны пройти десенситизацию и получить лечение пенициллином. 6. Сифилис у ВИЧ - инфицированных пациентов При первичном и вторичном сифилисе рекомендуется в / м введение 2,4 млн. ед. бензатин пенициллина. Отдельные специалисты рекомендуют повторные инъекции пенициллина, как при позднем сифилисе. При аллергии к пенициллину следует провести десенситизацию и начать лечение пенициллином. При латентном сифилисе и нормальных результатах исследования спиномозговой жидкости рекомендуется лечение бензатин пенициллином в общей дозе 7,2 млн. ед., разделённой на три введения по 2,4 млн. ед. еженедельно. |
|
ИНФЕКЦИИ, ПЕРЕДАЮЩИЕСЯ ПОЛОВЫМ ПУТЕМ БАКТЕРИИ Chlamydia trachomatis Neisseria gonorrhaeae Gardnerella vaginalis Treponema pallidum Гемолитические стрептококки группы " В " Haemophilus ducreyi Calymmatobacterium granulomatosis Shigella spp МИКОПЛАЗМЫ Ureaplasma urealyticum Mycoplasma hominis ПАРАЗИТЫ Sarcoptes scabiei Phthirus pubis ВИРУСЫ Herpes simplex ( типы 1 и 2 ) Papillomavirus Гепатит A, В, С Цитомегаловирус ВИЧ (типы1и2) Т - клеточная лейкемия (тип 1) ПРОСТЕЙШИЕ Entamoeba histolytica Trichomonas vaginalis ГРИБЫ Candida albicans |
|
Бактериальный вагиноз. В 1955 г. Гарднер и Дьюк описали клинический синдром вагинита с характерными (85% случаев) серыми гомогенными выделениями с запахом, высоким рН влагалища (5-5.5) без присутствия грибов или трихомонады. При исследовании влажного мазка были найдены характерные эпителиальные клетки, названные "ключевыми". У четверти женщин влагалищный секрет был пенистым. Количество лейкоцитов было нормальным. Из влагалищных выделений был выделен микроорганизм, называемый теперь Gardnerella vaginalis. В последующие 20 лет была подтверждена связь этого характерного синдрома с наличием G. vaginalis, хотя указывалось, что часто этот микроорганизм может присутствовать в половых путях женщин, не имеющих симптомов заболевания. В настоящее время общепризнано, что БВ является результатом сдвига в составе бактериальной флоры от нормальных, продуцирующих пероксидазу, лактобацилл к полимикробным ассоциациям, содержащих микроорганизмы в высоких концентрациях, которые представлены анаэробами, бактероидами, пептострептококками, группой мобилункус, гарднереллой, микоплазмами. По последним данным, культура G. vaginalis выделяется у 45-98% женщин с БВ и у 16-48% здоровых женщин, пептострептококки, соответственно, у 29-63% и у 5-27% контроля, Micoplasma hominis-y 58-76% и у 20% контроля, мобилункус - 51 % и 0%. В то же время лактобациллы выделены у 9-38% женщин с БВ и у 68-90% здоровых женщин. Лактобациллы, выделяющие пероксидазу, найдены в 6% случаев БВ и у 96% здоровых женщин. Анаэробные лактобациллы, не выделяющие пероксидазу, обнаружены в 36% случаев БВ и только в 4% нормы. В настоящее время БВ признан часто встречающимся заболеванием. Хотя отсутствие стандартных диагностических критериев затрудняет изучение его эпидемиологии, подсчитано, что БВ встречается у 15% женщин общей популяции, у 10-30% беременных, 5-25% молодых женщин в возрасте 20-25 лет. В клиниках венерических болезней БВ встречается у 12-61% пациентов. Общепринятым является мнение, что БВ не является ИППП. От 1/3 до 3/4 женщин с БВ (50%) не имеет симптомов заболевания. Основным симптомом являются выделения из влагалища, которые встречаются чаще, чем зуд. Некоторые пациенты могут отмечать неприятный запах выделений, который усиливается после полового контакта. При осмотре типичные выделения описываются как беловатые, сливкообразные или молочные, гомогенные (нормальный секрет выглядит гетерогенным), часто отчётливо видимые в области преддверия. Явления раздражения выражены меньше, чем при трихомониазе и кандидозе. Диагноз БВ основан на характеристике выделений, наличии высокого рН (более 4,5), "аминном"(рыбном) запахе при контакте выделений с калийной щёлочью (10% КОН), ключевых клеток, которые являются эпителиальными клетками столь густо обложенные бактериями, что их границы различаются с трудом. Клетки влагалищного эпителия с небольшим количеством бактерий и отчётливыми границами не должны рассматриваться как "ключевые". Несмотря на вероятную роль анаэробов в этиологии заболевания, нет необходимости в выделении их методом культуры. Также не имеет диагностической значимости выделение культуры G. vaginalis из влагалищных выделений. В диагностике БВ может быть использована микроскопия влагалищных выделений, окрашенных по Граму. У пациентов с БВ отмечается обильная смешанная бактериальная флора и немного лактобацилл. Ясно различимы ключевые клетки. У здоровых женщин бактерий мало, а доминируют лактобациллы. У значительного числа пациентов микроскопия мазка выявляет промежуточный тип микрофлоры. У этих пациентов возможно развитие БВ, а при его наличии-спонтанное выздоровление. При микроскопии выделений, окрашенных по Граму, с целью диагностики БВ выделяют три типа бактерий: лактобациллы, видимые как большие грам-положительные палочки; Gardnerella и Bacteroides-маленькие грам-отрицательные или вариабельные по окраске палочки; Mobiluncus-изогнутые грам-отрицательные или вариабельные по окраске палочки. Метод имеет чувствительность 62-100% и положительную прогностическую ценность 76-100%. Лечение. Рекомендуемый режим: метронидазол 500 мг дважды в день 7 дней. Следует помнить, что пациент должен воздерживаться от употребления алкоголя в течение лечения и 24 часа после его завершения. Уровень излеченности-78-96%. Альтернативные режимы: • метронидазол 2,0 однократно. Уровень излеченности составляет 72-84%. • клиндамицин (далацин) крем 2% 5,0 (один полный аппликатор) во влагалище перед сном в течение 7 дней. Уровень излеченности составляет 78-94%. • метронидазол гель 0,75% 5,0 (один полный аппликатор) во влагалище дважды в день в течение 5 дней. Уровень излеченности-87%. • клиндамицин 300 мг через рот дважды в день в течение 7 дней. Уровень излеченности 94%. Лечение полового партнёра женщины с БВ не рекомендуется, т.к. не влияет на уровень рецидива заболевания. Метронидазол не следует назначать в первый триместр беременности, когда следует предпочесть лечением кремом клиндамицина. В более поздние сроки беременности допустимо лечение любым методом, но предпочтительным является местное лечение. Лечение больных с ВИЧ инфекцией не отличается от стандартного. Эффективного метода предупреждения БВ не существует. У беременных наличие БВ повышает риск преждевременного излития околоплодных вод, преждевременных родов, послеоперационных и послеродовых инфекционных осложнений. Однако польза от лечения (16-26 недель) для улучшения исходов беременности остаётся недоказанной. Выявление и лечение БВ целесообразно у беременных с высоким риском преждевременных родов (анамнез, клинические проявления). Рутинный скрининг и лечение БВ при неосложнённом течение беременности не рекомендуется. У небеременных БВ связывают с повышением риска ОВЗМТ. Лечение БВ перед проведением искусственного аборта в I триместре беременности существенно снижало частоту ОВЗМТ после аборта.
|
|
КАНДИДОЗ. Грибы - являются обычной флорой нижних половых путей женщины. Они присутствуют у 22% женщин без симптомов заболевания, и у 39% с симптомами вульвовагинита. Подсчитано, что 75% женщин в течение жизни будут иметь хотя бы один эпизод грибкового вульвовагинита, а 40-45%-два или более эпизодов. Наиболее часто из половых путей выделяется Candida albicans (81%-95%) и другие виды кандид (Candida globrata). Факторами, предрасполагающими к росту кандид во влагалище, являются глюкозурия, сахарный диабет, беременность, ожирение, лечение антибиотиками, стероидами или иммунодепрессантами. Беременность связана с ростом носительства, повышенной чувствительностью к инфекции и низкой эффективностью лечения. Антибиотики (ампициллин, тетрациклины, цефалоспорины), угнетая нормальную бактериальную флору, способствуют оппортунистической колонизации влагалища грибами. Гормональные контрацептивы с высокими дозами гормонов повышают риск колонизации влагалища грибами, но частота клинических форм инфекции не меняется. Ношение тесно облегающего нижнего белья, повышая температуру и влажность у поверхности тела, способствует развитию грибковых заболеваний. Половая передача инфекции остаётся под вопросом. Хотя повышение инфицирования полового партнёра (в 4 раза) женщины с грибковой инфекцией и влияние на это частоты половых контактов поддерживают это предположение, но имеются также и веские контраргументы: а) нет прямой связи между грибковой инфекцией и другими ИППП, б) нет различий в частоте заболевания у пациентов с ИППП и без них, в) нет данных о том, что лечение мужчины влияет на течение заболевания у женщины. В настоящее время считается, что лечение полового партнёра женщины с грибковой инфекцией влагалища не является обязательным. Лечение требуется только мужчинам с клиническими проявлениями инфекции: явления баланита с местным зудом и раздражением. Несмотря на широко распространённые мнения, протирание ануса после дефекации в направлении сзади-вперёд, использование гигиенических прокладок, вид ткани, диета, стресс не влияют на частоту грибкового вульвовагинита. Типичные проявления влагалищного кандидоза: покраснение тканей вульвы и влагалища, шелушение, отёк, экскориации и выступающие над поверхностью эпителия белые или жёлтые, с трудом снимающиеся налёты, отмечены только у 38-60% женщин с положительными результатами культуры С. albicans. Можно подтвердить диагноз, наблюдая мицелий или псевдогифе при прямой микроскопии после обработки препарата 10% КОН, чему часто препятствует наличие клеточного детрита, к тому же метод выявляет не более трети женщин с наличием грибов в половых путях по данным культуры. Несколько лучшие результаты даёт окрашивание препарата по Граму, но около половины женщин с положительной культурой не могут быть выявлены этим методом. Метод культуры выявляет другие виды кандид (С. globrata, С. tropicalis), которые обнаруживаются в 10-23-35% всех случаев грибковой инфекции, труднее поддаются лечению и чаще рецидивируют. Лечение острых грибковых инфекций приводит к устранению симптомов заболевания и исчезновению грибов из половых путей в 80-90% случаев, но рецидивы инфекции остаются проблемой. Клотримазол имеет одинаковую лечебную эффективность с нистатином, но может применяться более короткими курсами. Рекомендуемые режимы лечения грибкового вульвовагинита • Бутоконазол 2% крем 5,0 во влагалище в течение 3 дней • Клотримазол 1% крем 5,0 во влагалище 7-14 дней • Клотримазол (или миконазол) 100 мг влагалищные таблетки в течение 7 дней или по 2 таблетки (200 мг) в течение 3 дней • Клотримазол 500 мг влагалищные таблетки однократно • Миконазол 2% крем 5,0 во влагалище в течение 7 дней • Тиоконазол (Вагистат) 6,5% мазь 5,0 во влагалище однократно • Терконазол (Теразол) 0,4% крем 5,0 во влагалище в течение 7 дней или 0,8% крем в течение 3 дней44 • Терконазол 80 мг свечи во влагалище в течение 3 дней • Кетоконазол через рот 200 мг дважды в день в течение 5 дней или 200 мг три раза в день в течение 3 дней (устранение кишечного резервуара инфекции) • Флуконазол (дефлюкан) через рот 150 мг однократно или 50 мг 3 дня В случаях клинически явного кандидоза можно использовать 1% раствор генцианвиолета, который даёт быстрое клиническое улучшение, но при постоянном применении может вызвать значительную сухость тканей и зуд. Недорогим и достаточно эффектвным методом местного лечения является назначение борной кислоты в виде порошка в желатиновых капсулах: 600 мг в течение 14 дней. Это лечение не стоит применять у беременных. Устранить кандидиаз при беременности труднее, поэтому рекомендуется местное назначение азолов (клотри-, мико-, бутоко-, терконазол) в течение 7 дней. При частых рецидивах заболевания (4 раза в год) рекомендуется лечение кетоконазолом в дозе 400 мг в течение 14 дней с последующим длительным применением клотримазола (местно раз в неделю) или кетоконазола (100 мг в день до 6 месяцев или по 400 мг 5 дней ежемесячно). Целесообразно рассмотреть возможность ВИЧ инфекции. Лечение полового партнёра женщины с грибковым вульвовагинитом или самой женщины при отсутствии клинических проявлений заболевания не требуется. |